Reportajes
10 de Agosto de 2020Tras el alta, toca pagar la cuenta: ¿Cuánto cuesta enfermarse de Covid en Chile?
 Foto: Registro familia Díaz Medel
Foto: Registro familia Díaz Medel
Pacientes de Fonasa y de isapres, que tuvieron Covid-19, ya han recibido las cuentas de su hospitalización en clínicas privadas y se han encontrado con cifras exorbitantes. Con una red hospitalaria saturada, algunos no tuvieron más remedio que trasladarse a un recinto privado: allí no se les ha negado la atención, pero al final del día terminan ahogados en deudas de millones de pesos. Aquí algunas de esas historias.
A principios de mayo, un hombre de 69 años de la Séptima Región ingresó muy grave a un centro de la Red de Salud UC CHRISTUS en Santiago. El trabajador, que pidió reserva de su identidad, estuvo quince días hospitalizado por Covid-19; diez de ellos conectado a un ventilador mecánico. Un pariente suyo fue a buscar la cuenta a la clínica privada un mes después de la internación. Para su asombro, el presupuesto ascendía a un poco más de 60 millones de pesos.
“Fui a alegar al box de la clínica y la ejecutiva me dijo que ése era el monto final. Le dije: ‘Yo no puedo pagar esta cuenta. Aquí tiene que actuar el seguro’. Ella me insistió en que pagara. Le dije que por favor revisara si el seguro corría, porque yo iba a preparar una carpeta e iba a ir a la Superintendencia a alegar. Ahí se fue, hizo unas preguntas, volvió y me dijo que iban a ver el caso internamente y que me respondían en dos semanas”, dice el pariente, quien también pidió reserva de su identidad.
Al cabo de quince días, el familiar recibió la nueva cuenta desde el centro de salud. El presupuesto bajó a 400 mil pesos.

Según Fonasa, los tramos A, B, y los mayores de 60 años de los tramos C y D tienen 100% de gratuidad. Este grupo representa al 65% de los beneficiarios de Fonasa. Los beneficiarios menores de 60 años del tramo C pagan un 10% del arancel de Modalidad de Atención Institucional (MAI), mientras que los menores de 60 años del tramo D pagan un 20% del arancel. A modo de ejemplo, en el tramo C, el copago por día cama básico está entre 3 mil y 3.900 pesos; y el día cama UTI es de casi 8 mil pesos.
El hombre de 69 años –que ya se encuentra estable de salud– está asegurado en el tramo C de Fonasa. Por ser mayor de 60, la clínica le habría otorgado gratuidad. Al sentirse muy mal y sin poder respirar, en un primer momento este trabajador de la Séptima Región se trasladó directamente al hospital que le correspondía por su cobertura de salud. Sin embargo, en ese centro público de salud no habían respiradores disponibles. Fue entonces que tuvo que viajar a Santiago, tras ser derivado por la Unidad de Gestión Centralizada de Camas (UGCC). La UGCC es el departamento del Ministerio de Salud responsable de distribuir a los pacientes críticos en todo el país.
CAMBIOS EN FONASA
Pero ¿qué pasa si un paciente con Fonasa no es derivado por la UGCC y por su propia cuenta decide trasladarse a una clínica privada? Antes del 11 de mayo, fecha en que hubo un cambio de condiciones, las hospitalizaciones para estos pacientes podían significar cuentas de millones de pesos.
Claudio Díaz (56), vecino de Quilicura, pensó que no la contaba cuando tuvo que ser hospitalizado por doce días en la Clínica RedSalud Santiago (ex Bicentenario), el 4 de mayo. Su primera parada fue el Hospital San José donde el paciente con Fonasa B llegó con dificultad respiratoria y fiebre. Pero, tras once horas de espera sin recibir atención médica, sus síntomas se fueron agravando. Una ambulancia contratada por su esposa lo rescató para trasladarlo por sus propios medios al recinto privado.
¿Qué pasa si un paciente con Fonasa no es derivado por la UGCC y por su propia cuenta decide trasladarse a una clínica privada? Antes del 11 de mayo, fecha en que hubo un cambio de condiciones, las hospitalizaciones para estos pacientes podían significar cuentas de millones de pesos.
“Llegué a Emergencia inconsciente. El doctor que me atendió me dijo que llegué con el 50% de mis pulmones funcionando y con una saturación bajísima. Estuve a punto de que me conectaran”, dice Claudio, quien desde el primer día ingresó a la UTI hasta que fue estabilizado. Si bien el paciente alega que arribó con riesgo vital, según el resumen de la hospitalización, la Ley de Urgencia no le aplicó y le cobraron Fonasa modo “convencional”. El día cama en la UTI fue cobrado en 500 mil pesos y el día cama básica en 287 mil pesos, según su estado de cuenta.
Su esposa, Marilyn Medel (56), también contagiada, ingresó a la misma clínica seis días después que Claudio. La paciente pertenece al tramo B de Fonasa y estuvo internada por cinco días sin riesgo vital. La cuenta de Claudio resultó en 5,8 millones de pesos, mientras que la de Marilyn fue de 2,7 millones. La pareja debe a la Clínica RedSalud Santiago un total de 8,5 millones de pesos.
Claudio mandó un alegato a Fonasa y todavía no ha obtenido respuesta. Apela a la Ley de Urgencia, pero también sabe que un oficio publicado por Fonasa podría favorecerle.
La resolución publicada el 2 de junio establece que todo paciente beneficiario de Fonasa que ingrese a un establecimiento privado en convenio GRD con Fonasa, con sospecha o confirmación de Covid positivo, con o sin riesgo vital, que requiera hospitalización, será atendido como MAI; es decir, como si fuera atendido en su hospital público correspondiente. El oficio empezó a regir el 11 de mayo. Tanto Claudio como Marilyn ingresaron a la clínica antes de este día, pero su estadía se extendió hasta después de esta fecha, por lo que no está claro si podrían ser beneficiados.
Su esposa, Marilyn Medel (56), también contagiada, ingresó a la misma clínica seis días después que Claudio. La paciente pertenece al tramo B de Fonasa y estuvo internada por cinco días sin riesgo vital. La cuenta de Claudio resultó en 5,8 millones de pesos, mientras que la de Marilyn fue de 2,7 millones. La pareja debe a la Clínica RedSalud Santiago un total de 8,5 millones de pesos.
Marcelo Mosso, director nacional de Fonasa, explica cómo surgió la idea de publicar este oficio: “Cuando partió la pandemia, el Ministerio de Salud hizo una integración entre la Red Pública de Salud y los prestadores privados en convenio. En este sentido, se integró toda la red con el fin de poder atender a todas las personas que tuvieran necesidad de una prestación producto del Covid”.
Mosso explica que esta resolución dictamina que toda la red integrada pasa a ser parte de la Modalidad de Atención Institucional (MAI); es decir, la atención se da como si el paciente estuviera en un hospital público, independiente de dónde se esté atendiendo. En ese sentido, el tramo A, el tramo B y las personas mayores de 60 en los tramos C y D no pagan nada por tener gratuidad en el sistema público.
Otro punto que destaca Fonasa es que las personas beneficiarias pueden solicitar una condonación o reducción de la cuenta hospitalaria a Fonasa. Para ello, la persona debe entregar la documentación necesaria para la evaluación de la situación socioeconómica del beneficiario y su grupo familiar. También es posible que los pacientes pidan un préstamo médico para financiar una parte o la totalidad de la cuenta hospitalaria.
El recinto privado RedSalud revisó el caso de Claudio Díaz y su mujer, y si era pertinente aplicar la Ley de Urgencia en la hospitalización de él. Consultado por The Clinic, el centro de salud respondió: “La determinación de Ley de Urgencia se realiza bajo criterios estrictamente médicos, a partir de la condición que presenta el paciente al ser examinado por el profesional, quien es el único facultado para determinar si existe riesgo vital inminente o de secuela funcional grave de no mediar una intervención inmediata”.
Respecto de si las nuevas condiciones de Fonasa debieron haber beneficiado a la pareja, RedSalud dijo: “Ambos casos informados ingresaron a la clínica con anterioridad a la fecha determinada por Fonasa para otorgar este beneficio a sus afiliados, y por tal razón la cuenta contempla los valores denominados “convencionales”; es decir, los aranceles bajo modalidad libre elección que corresponden al ingreso voluntario de un paciente, y que están publicados en la página web de RedSalud, así como también en paneles informativos en la Urgencia de la clínica”.
Si las nuevas condiciones de Fonasa debieron haber beneficiado a la pareja, RedSalud dijo: “Ambos casos informados ingresaron a la clínica con anterioridad a la fecha determinada por Fonasa para otorgar este beneficio a sus afiliados, y por tal razón la cuenta contempla los valores denominados “convencionales”; es decir, los aranceles bajo modalidad libre elección que corresponden al ingreso voluntario de un paciente”
LA SORPRESA DE CATALINA
Catalina García (26), embarazada y contagiada con Covid-19, llevaba varios días con fiebre y sentía que le faltaba el aire. Siendo Fonasa B, llamó a su hospital y le dijeron que no había ambulancias disponibles, así que eligió contratar la opción más rápida: una ambulancia de la Clínica Alemana.
Catalina, quien reside en Ñuñoa, llegó a la unidad de emergencias del centro de salud la noche de un domingo de mayo. La atendió un doctor y le realizaron un scanner de tórax para descartar infección.

“El examen salió sin dificultad, por lo que el médico me dio el alta al instante aún teniendo malestar, fiebre, dolor abdominal, y sensación de ahogo. Tuve que ir sola a firmar el pagaré y me dicen que tengo que esperar afuera de la clínica, en la calle y que yo misma viera la forma de volver a mi domicilio siendo que eran las 3 de la mañana y había toque de queda”, dice el reclamo que Catalina ingresó a la Clínica Alemana y a la Superintendencia de Salud alegando un trato “no digno”. El trato digno al paciente está asegurado en la Ley de Derechos y Deberes de los pacientes.
Sin poder conseguir vehículo que la devolviera a su casa, Catalina preguntó al personal administrativo cómo podían ayudarla y le dijeron que podía pagar 250 mil pesos para que una ambulancia la llevara inmediatamente a su casa. Finalmente logró solicitar un Didi.
“El examen salió sin dificultad, por lo que el médico me dio el alta al instante aún teniendo malestar, fiebre, dolor abdominal, y sensación de ahogo. Tuve que ir sola a firmar el pagaré y me dicen que tengo que esperar afuera de la clínica, en la calle y que yo misma viera la forma de volver a mi domicilio siendo que eran las 3 de la mañana y había toque de queda”
“Encuentro una irresponsabilidad de parte de la clínica, siendo que uno está pagando, que sean tan inhumanos con las condiciones de mi caso…Cabe destacar que no me revisó ningún ginecólogo por mi embarazo, no me monitorearon, no me vieron absolutamente nada, siendo que era mi octavo día con fiebre, dificultad respiratoria y dolor abdominal”, dice el alegato. Catalina agrega que no le dieron tampoco un paracetamol.
La paciente aún no ha obtenido respuesta de la Superintendencia, pero sí recibió un correo de la Clínica Alemana. “Según los registros clínicos al momento del alta, (la paciente) se encontraba sin dolor, sin fiebre, sin polipnea y saturación de oxígeno normal, esto último traduce normalidad en lo respiratorio. En conclusión, la atención fue correcta, se descartó un cuadro de gravedad con relación a su infección por Covid-19 y junto a la estabilidad y normalidad de sus signos vitales fue dada de alta a su domicilio”, dice la carta.

Catalina sigue relatando la experiencia que tuvo en este recinto privado. Al momento de ir a pagar la cuenta, la secretaria le dijo que debía 906 mil pesos. Ella solicitó un pagaré porque no podía cubrir el presupuesto en ese momento, a lo que la secretaria respondió con indignación, según relata. Si bien Catalina no pidió el detalle de su factura, cuenta que en ningún momento el centro de salud se lo entregó. Esto significa una falta a Ley de Derechos por no haber sido informada debidamente de los costos de su atención en salud.
Un mes después, la paciente solicitó el detalle de las prestaciones por correo y al ser entregado se percató que la clínica le cobró valor “particular” en todas las atenciones, sin respetar su seguro Fonasa. El scanner tenía un valor de 546 mil pesos, mientras que la ambulancia le costó 250 mil pesos. Catalina mandó un email a la Clínica Alemana alegando que no se le respetó el valor Fonasa y recibió una respuesta el mismo día del reclamo. “Junto con saludar, le informo que sólo el scanner de tórax tiene codificación Fonasa. Para poder ajustarlo debe dirigirse al Servicio de Urgencia, para la emisión de un nuevo documento”, dice el correo.
Al momento de ir a pagar la cuenta, la secretaria le dijo que debía 906 mil pesos. Ella solicitó un pagaré porque no podía cubrir el presupuesto en ese momento, a lo que la secretaria respondió con indignación, según relata. Si bien Catalina no pidió el detalle de su factura, cuenta que en ningún momento el centro de salud se lo entregó. Esto significa una falta a Ley de Derechos por no haber sido informada debidamente de los costos de su atención en salud.
La Clínica Alemana revisó el caso de Catalina para The Clinic y respondió: “La paciente fue atendida en nuestro Servicio de Urgencia y dada de alta tras verificarse su estado de salud. Todos los detalles relativos a su atención se revisan de manera directa con la paciente en cumplimiento a la Ley de derechos y deberes del paciente”.
Al consultar a la Superintendencia acerca de los tipos de reclamos que han recibido en época de pandemia, la institución respondió que, entre el proceso de internación, el alta, la facturación, la aplicación de copagos y aranceles, puede pasar mucho tiempo. “Por esta razón es que aún no tenemos registros de las materias más reclamadas en este sentido ya que deberían empezar a llegar en un tiempo más a nuestra plataforma de reclamos, que es la vía que tenemos de enterarnos y aplicar sanciones”.
ACTIVACIÓN AUTOMÁTICA DE CAEC
El 8 de julio, el canal CHV dio a conocer el caso de Camila Valenzuela, mujer que enviudó de su marido a causa del coronavirus, quedando con una deuda de 44 millones de pesos. Su esposo Daniel, afiliado a la Isapre Vida Tres, había sido hospitalizado por Covid-19 en la Clínica Santa María.
Camila no había activado el beneficio de Cobertura Adicional para Enfermedades Catastróficas (CAEC). Tampoco sabía que este beneficio viene incluido en todos los planes de Isapre y tiene un deducible mínimo de 60 UF (1,7 millones de pesos) y máximo de 126 UF (3,6 millones de pesos).
Una circular de la Superintendencia de Salud, publicada el 3 de julio, señaló que durante la vigencia de la alerta sanitaria las Isapres deberán activar automáticamente la CAEC, respecto de las hospitalizaciones de sus afiliados y beneficiarios dispuestos por la UGCC. Antes de la circular, los pacientes, como el marido de Camila, debían solicitar la activación del beneficio a la Isapre, teniendo un plazo de 48 horas para realizar el trámite una vez notificado del diagnóstico médico. Si el paciente no realizaba este trámite podía quedarse sin la cobertura de este seguro adicional.
Sin embargo, algunas Isapres ya han informado a sus afiliados que se podrá activar la CAEC de forma retroactiva. Es el caso de Banmedica, quien informó de la iniciativa el 1 de julio. “A partir de hoy estamos activando este importante beneficio, lo que significa que todos nuestros afiliados hospitalizados por coronavirus tendrán un copago máximo conocido, sin importar el prestador en que se atiendan. Ninguno de ellos pagará más de 126 UF al ser hospitalizado por Covid-19″, dijo Matías Honorato, gerente comercial de Isapre Banmédica en un comunicado.
Una circular de la Superintendencia de Salud, publicada el 3 de julio, señaló que durante la vigencia de la alerta sanitaria las Isapres deberán activar automáticamente la CAEC, respecto de las hospitalizaciones de sus afiliados y beneficiarios dispuestos por la UGCC. Antes de la circular, los pacientes, como el marido de Camila, debían solicitar la activación del beneficio a la Isapre, teniendo un plazo de 48 horas para realizar el trámite una vez notificado del diagnóstico médico. Si el paciente no realizaba este trámite podía quedarse sin la cobertura de este seguro adicional.
Camila aseguró a The Clinic que Isapre Vida Tres aplicó la medida de forma retroactiva y que, en vez de 44 millones de pesos, ahora deberá pagar no más de 5 millones por la hospitalización de su marido. Asimismo contó que la Isapre informó a través de una circular que el beneficio sería retroactivo para otras 500 personas.
Los afiliados de Consalud, Colmena y Cruzblanca también accederán a la activación del beneficio retroactivo mientras el paciente haya estado internado en su red de prestadores CAEC.
Pero ¿qué significa que la activación de la CAEC sea automática? Muchos pueden inferir que es un beneficio que se va a ver reflejado automáticamente en su cuenta final sin la intervención del paciente ni la intervención de la clínica. Sin embargo, lo que instruyó la Superintendencia de Salud es que será la responsabilidad de los prestadores de salud, es decir, las clínicas privadas, informar acerca de la activación del seguro.
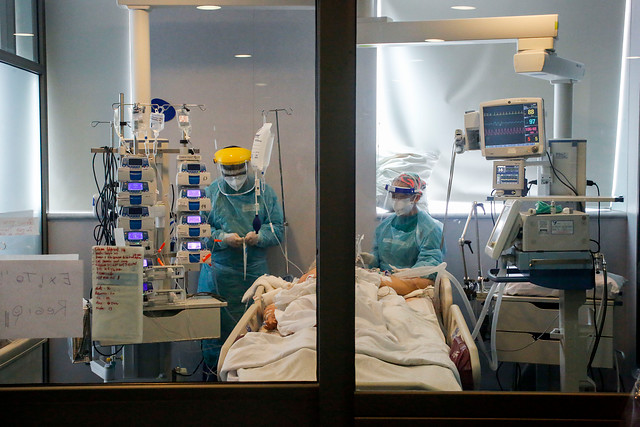
El Superintendente de Salud, Patricio Fernández, afirmó que “va a ser obligación de las clínicas de informar a las personas respecto de este derecho y también de informar a las Isapres, de forma que tengan conocimiento pleno la situación de los pacientes. Es esperable que se solucionen problemas de que las personas van a tener grandes cuentas y hoy día estamos con las familias en una condición económica muy complicada en el país, así que esta es una muy buena noticia”.
Asimismo, es deber de la clínica informar la hospitalización a la UGCC, la cual definirá a su vez el establecimiento donde será trasladado el paciente entre los disponibles de la red pública y privada de todo el país. Esto, solamente si el paciente acepta el traslado y la activación del CAEC.
Según la Superintendencia, la aplicación automática del CAEC por ahora no ha sido objeto de reclamos y esperan que los reclamos arriben en un tiempo más. “Hay que dejar claro que esta aplicación automática no tiene y nunca tuvo efecto retroactivo. Existen dos Isapres que decidieron aplicarla con efecto retroactivo, pero como algo voluntario y particular de esas instituciones”.
De acuerdo a cifras de la Asociación de Isapres, a junio 2020 los prestadores privados habían recibido 4 mil facturas por hospitalización Covid-19. De ellas, un 30% utilizó la cobertura CAEC y el 70% restante la cobertura de plan. “El costo de las atenciones por cada hospitalización en promedio, facturado por las clínicas, es de 7 millones de pesos. El eventual copago que debe hacer el paciente dependerá de la modalidad que elija la persona: opción preferente, CAEC o libre elección”, dicen desde la asociación.
A junio 2020 los prestadores privados habían recibido 4 mil facturas por hospitalización Covid-19. De ellas, un 30% utilizó la cobertura CAEC y el 70% restante la cobertura de plan. “El costo de las atenciones por cada hospitalización en promedio, facturado por las clínicas, es de 7 millones de pesos. El eventual copago que debe hacer el paciente dependerá de la modalidad que elija la persona: opción preferente, CAEC o libre elección”, dicen desde la asociación.
En ese sentido, explican que es el afiliado el que debe elegir si es más conveniente que se active la CAEC y pagar un copago que es conocido desde el inicio de la atención, o si le conviene atenderse en su prestador preferente o a través de la libre elección, dependiendo de la cobertura de su plan o la existencia de seguros complementarios contratados.